 Introduction
Raison d’être
Résultats des indicateurs
Idées d’amélioration
Que fait-on en Ontario?
Introduction
Raison d’être
Résultats des indicateurs
Idées d’amélioration
Que fait-on en Ontario?
ENGLISH • COORDONNÉES • PLAN DU SITE
- ACCUEIL
- •
- RÉSUMÉS
- •
- ANALYSES DES RLISS
- Vue d’ensemble
- RLISS d’Érié-St. Clair
- RLISS du Sud-Ouest
- RLISS de Waterloo-Wellington
- RLISS de -Hamilton-Niagara
Haldimand-Brant - RLISS du Centre-Ouest
- RLISS de Mississauga-Halton
- RLISS du Toronto-Centre
- RLISS du Centre
- RLISS du Centre-Est
- RLISS du Sud-Est
- RLISS de Champlain
- RLISS de Simcoe Nord-Muskoka
- RLISS du Nord-Est
- RLISS du Nord-Ouest
- •
- EXEMPLES DE RÉUSSITE
Résultats des indicateurs
Affections pouvant être prises en charge dans le cadre de soins ambulatoires
| Indicateur | Valeur | Tendances et comparaisons | Constatations |
|---|---|---|---|
| Taux d’hospitalisation pour 100 000 personnes pour l’ensemble des inspections pouvant être prises en charge dans le cadre de soins ambulatoires | 275* | 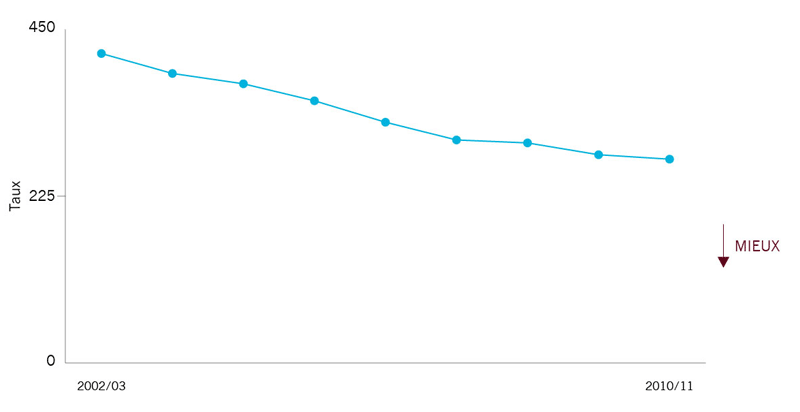
|
En 2010-2011, quelque 34 100 personnes ont été hospitalisées en Ontario pour des complications découlant des maladies chroniques qui auraient pu être évitées grâce à des soins ambulatoires appropriés. Nous avons constaté une hausse régulière du taux d’admission au cours des sept dernières années. Le taux a baissé de 34 % entre 2002-2003 et 2010-2011 et une baisse de 2 % a été constatée en 2010-2011 comparativement à l’année précédente. Toutefois, de grandes variations régionales sont présentes à l’échelle de la province (chapitre 11, Analyse des RLISS). Il y a encore des améliorations à faire. |
| Comparaisons interprovinciales pour les affections pouvant être prises en charge dans le cas de soins ambulatoires | 280** | 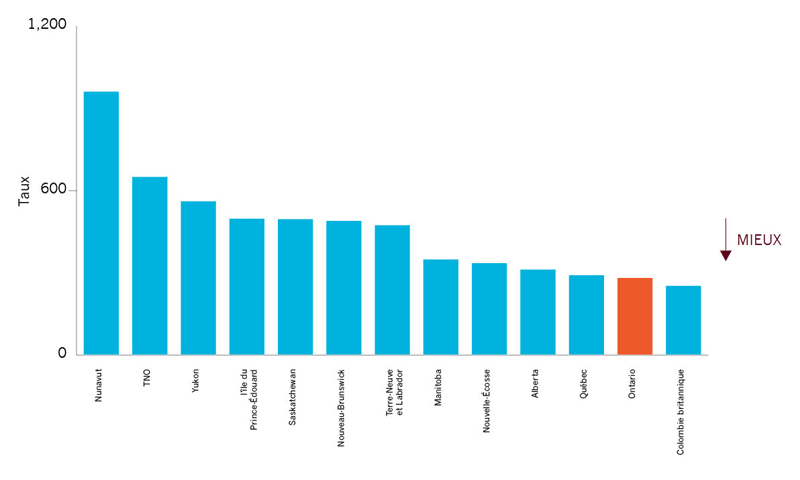
|
En 2009-2010, l’Ontario affichait le deuxième taux le plus bas d’affections pouvant être prises en charge dans le cas de soins ambulatoires comparativement aux autres provinces. Toutefois, certaines régions du pays affichent des taux encore plus bas; à Richmond, en Colombie-Britannique, par exemple, le taux s’établit à 162 (près de la moitié du taux de l’Ontario) et le taux du RLISS du Centre est de 182. Cela suggère qu’il y a des améliorations à faire. |
Taux d’hospitalisations pour 100 000 pour ce qui suit:
|
|
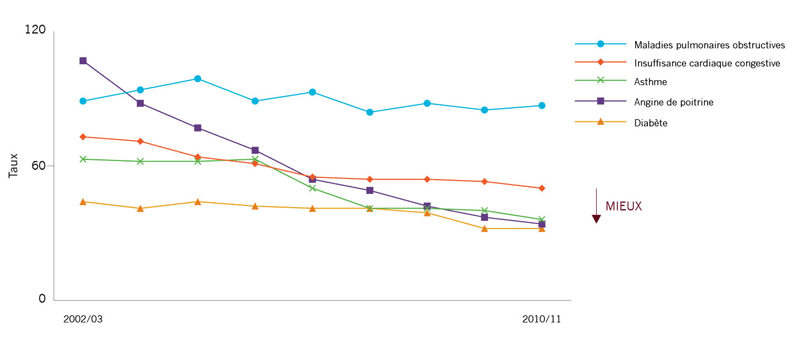
|
Les affections plus communes pouvant être prises en charge dans le cadre de soins ambulatoires sont les MPOC et les ICC. Depuis 2002-2003, il n’y a pas eu de grands changements dans le taux d’hospitalisations dues aux MPOC. Il y a encore des améliorations à faire. L’ICC est la deuxième affection la plus commune pouvant être prise en charge dans le cadre de soins ambulatoires. Les taux d’hospitalisation ont chuté de 31 % entre 2002-2003 et 2010-2011 et une baisse de 5 % a été constatée entre 2009-2010 et 2010-2011. Ces améliorations peuvent s’expliquer par une meilleure utilisation de certains médicaments (p. ex., bêta-bloquants). Il y a encore des améliorations à faire. Le taux d’admissions dues à l’asthme s’est amélioré considérablement depuis 2005-2006. Le taux de 2010-2011 se situe à près de la moitié de ce qu’il était en 2005-2006 (36 % et 63 % respectivement). Il faut continuer à faire des améliorations. |
- Sources de données :
-
- * Base de données sur les congés des patients, exercice 2010-2011, calculé par l’Institut de recherche en services de santé (IRSS);
- ** Institut canadien d’information sur la santé (ICIS), Indicateurs de la santé, 2011.Il faut noter qu’il y a eu une légère variation entre les méthodologies de l’ICIS et celles de l’IRSS pour le calcul du taux global d’affections pouvant être prises en charge dans le cadre de soins ambulatoires.
Réadmissions
| Indicateur | Valeur | Tendances et comparaisons | Constatations |
|---|---|---|---|
Réadmissions dans les 30 jours pour toute raison :
|
23 %* 19 % 16 % 14 % 12 % 13 % 8.6 % |
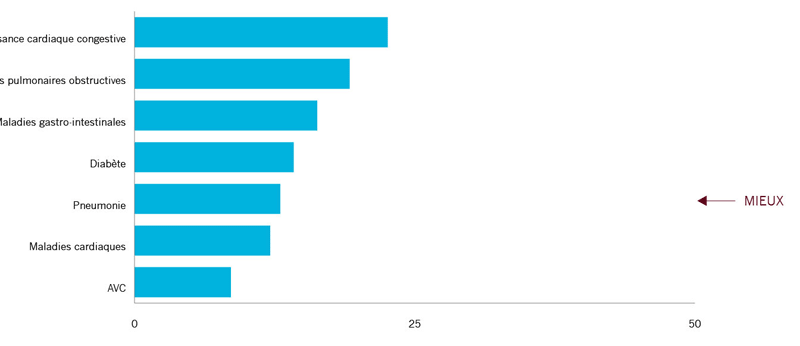
|
Pour les maladies communes comme l’ICC et la MPOC, environ un patient sur cinq âgé de 45 ans et plus a été réadmis à l’hôpital dans les 30 jours qui ont suivi une hospitalisation en 2010. Les taux de réadmissions pour ces problèmes sont plus élevés que les taux pour d’autres affections. Certains hôpitaux des États-Unis qui ont mis en place des interventions efficaces pour réduire les taux de réadmissions à l’hôpital (p. ex., projets RED,16 TCAB17et STAAR18) ont permis de réaliser un taux de réadmission de moins de 10 % pour l’ICC.19 Les hôpitaux américains s’efforcent de réduire ces taux en utilisant des processus normalisés, amélioration la communication avec les patients et en assurant un meilleur suivi après la sortie de l’hôpital. Cela suggère qu’il y a encore des améliorations à faire. |
Taux de réadmissions rajustés en fonction du risque dans les 28 jours qui suivent une hospitalisation pour une affection spécifique ou connexe :
|
11 %** 7,9 % 7,7 % 6,6 % 4,4 % 3,9 % 2,8 % |
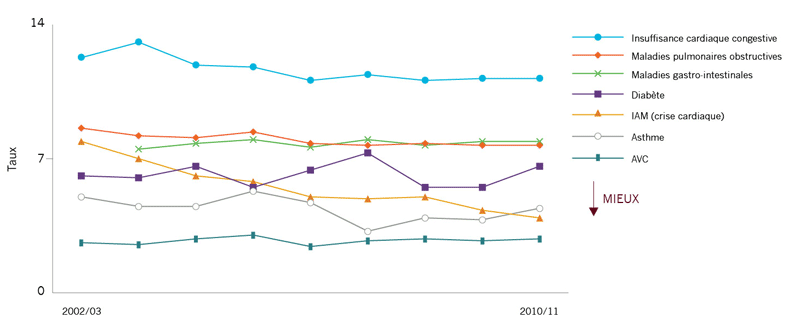 |
Au cours des huit dernières années, les taux de réadmissions ont diminué de plus de 50 % pour les crises cardiaques. Cela est une bonne nouvelle, mais nous n’avons pas constaté de grands changements pour la MPOC, l’ICC, l’asthme, le diabète, les problèmes gastro-intestinaux ou l’AVC. Il y a encore des améliorations à faire. |
Taux de réadmissions dues à un problème de santé mentale spécifique ou un problème connexe :
|
|
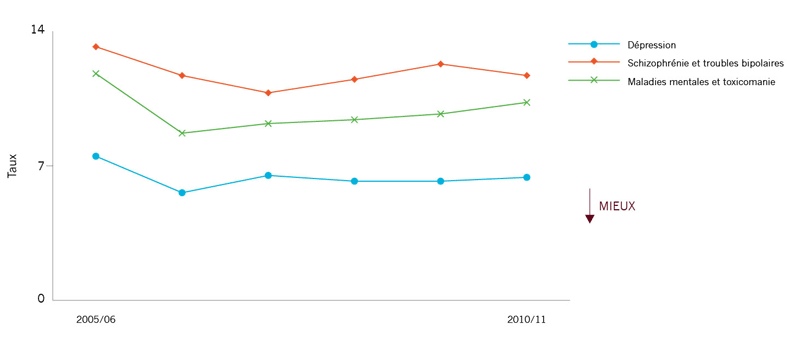
|
Environ une hospitalisation sur dix pour des problèmes de santé mentale ou de dépendances est suivie d’une réadmission à l’hôpital dans les 28 jours qui suivent la sortie. De fortes variations ont été constatées parmi les RLISS. Ces taux ne se sont pas améliorés au cours des quatre dernières années. Cela peut s’expliquer par des problèmes dans la
continuité des soins (mauvaise planification après la sortie, manque de suivi adéquat et de services communautaires).20
Des améliorations sont nécessaires au niveau de la coordination et de la continuité des soins. |
| Taux de réadmissions pour des problèmes spécifiques ou connexes au Canada | 4,3%§ | 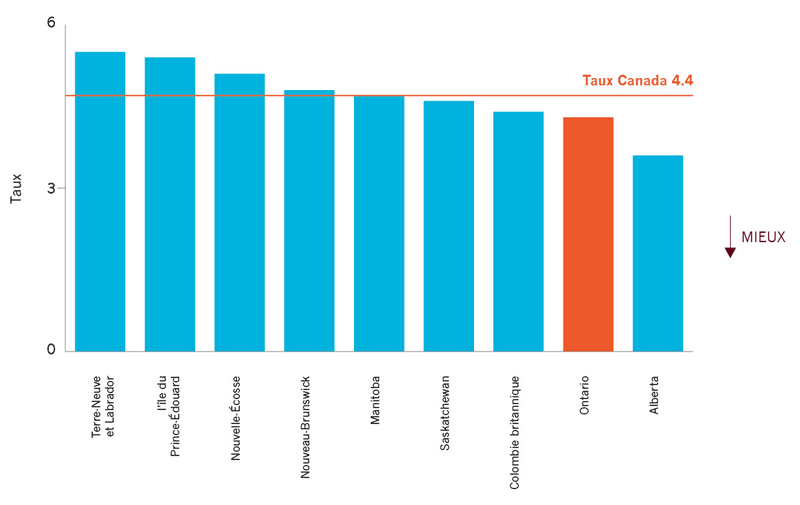
|
Le taux de réadmissions rajusté en fonction du risque pour les personnes hospitalisées à cause d’un IAM variait d’une province à l’autre. Le taux de l’Alberta était bien inférieur à la moyenne nationale, tandis que le taux de l’Ontario était similaire à la moyenne nationale. Il y a des améliorations à faire. |
| Relation entre les taux de réadmissions pour IAM et pourcentage de personnes âgées qui prenaient les trois médicaments recommandés après la sortie pour une hospitalisation pour IAM† | 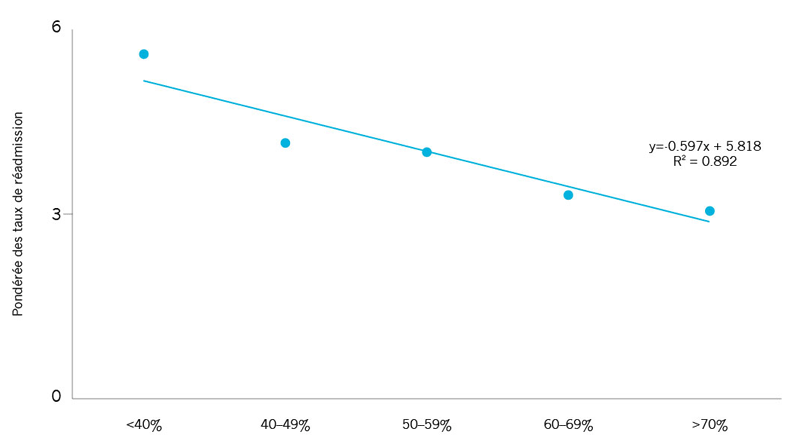
|
Il y a une forte corrélation entre les taux de réadmission pour IAM et la gestion des médicaments après une hospitalisation pour IAM††. Les hôpitaux qui appliquent une meilleure gestion médicamenteuse, par exemple, qui administrent des médicaments qui se sont avérés efficaces contre les crises cardiaques, ont tendance à enregistrer des taux de réadmissions plus faibles pour leurs patients. | |
| Taux de réadmissions dans les 30 jours qui suivent la prestation de soins actifs pour 100 épisodes de soins actifs par résident de foyers de SLD | 14,22ǂ | L’Ontario vient de commencer à publier les données de cet indicateur, il est donc trop tôt pour dire s’il y a eu des améliorations et il n’existe pas de points de référence internationaux pour le moment. Il sera important de continuer à suivre les tendances pour cet indicateur au cours des prochaines années. |
- Source des données :
-
- * Base de données sur les congés des patients (BDCP), exercice 2010-2011, données fournies par le MSSLD;
- ** Base de données sur les congés des patients (BDCP) et Base de données sur les personnes inscrites (BDPI), exercice 2010-2011, calculé par l’Institut de recherche en services de santé (IRSS). Tous les chiffres représentent les taux de réadmission dans n’importante quel hôpital de soins actifs dans les 28 jours qui ont suivi la sortie pour les personnes âgées entre 15 et 84 ans, pour 100 congés;
- §BDCP, Système national d’information sur les soins, Institut canadien d’information sur la santé; Alberta Ambulatory Care Database, Alberta Health and Wellness, exercice 2007-2008 à 2009-2010. Les taux sont basés sur trois années de données regroupées, Institut canadien d’information sur la santé, Indicateurs de la santé, 2011.
- ǂBase de données sur les congés des patients (BDCP), Système national d’information sur les soins (SNIS), Base de données sur les personnes inscrites (BDPI) et Système d’information sur les soins de longue durée, exercice 2010-2011, calculé par l’Institut de recherche en services de santé (IRSS);
- *** Système d'information ontarien sur la santé mentale (SIOSM), Base de données sur les congés des patients (BDCP), Base de données sur les personnes inscrites (BDPI), exercice 2010-2011, calculé par l’Institut de recherche en services de santé (IRSS). Tous les chiffres représentent les taux de réadmissions dans un hôpital de soins actifs dans les 28 jours qui suivent la sortie;
- †Les trois médicaments sont les bêta-bloquants, les inhibiteurs de l’enzyme de conversion de l’angiotensine ou les antagonistes des récepteurs de l’angiotensine, et les statines. Chaque point représente un groupe d’hôpitaux dans chaque catégorie;
- ††Valeur R au carré = 0,89.
- 15
- Wijeysundera H, Nallamothu B, Krumholz H, Tu J, Ko D. Meta-analysis: effects of percutaneous coronary intervention versus medical therapy on angina relief. Ann Intern Med.2010;152:370-379.
- 16
- Implementing Re-Engineered Hospital Discharges (Project RED) [Internet]. Juin 2009 [mentionné le 4 avril 2012]. Consultable à : http://www.ahrq.gov/news/kt/red/redfaq.htm
- 17
- Transforming Care at the Bedside [Internet].Juin 2009 [mentionné le 4 avril 2012]. Consultable à : http://www.ihi.org/offerings/Initiatives/PastStrategicInitiatives/TCAB/Pages/default.aspx
- 18
- State Action on Avoidable Rehospitalizations [Internet].Juin 2009 [mentionné le 4 avril 2012]. Consultable à : http://www.ihi.org/offerings/initiatives/STAAR/Pages/default.aspx
- 19
- Boutwell A, Griffin F, Hwu S, Shannon D. Un système efficace Interventions to Reduce Rehospitalizations: A Compendium of 15 Promising Interventions. Cambridge, MA: Institute for Healthcare Improvement; 2009.
- 20
- Lin E, Diaz-Granados N, Stewart D, Rhodes A, Yeritsyan N, Johns A, et al. Depression. In: Bierman AS, editor. Project for an Ontario Women’s Health Evidence-Based Report: Volume 1: Toronto; 2009.



